患者,男,19岁,因「休克、多器官衰竭和皮疹」入住本院重症监护室。
病史:患者入院前 20 小时在餐厅就餐,吃了鸡肉、米饭后出现腹痛、恶心,多次呕吐,呕吐物为胆汁或红褐色。腹痛、呕吐后出现寒战、全身无力、弥漫性肌肉痛、胸痛、气短、头痛、颈部僵硬和视力模糊。入院前 5 小时出紫绀,于当地医院急诊就诊。
在到达当地急诊室时,T 37.4°C,P 147次/分钟,BP 152/124 mmHg,R 24 次/分钟,氧饱和度 97%。口腔黏膜干燥,腹部柔软无胀痛,无压痛,检查时患者吐出黄绿色呕吐物。皮肤温暖而干燥。当地医院予静脉注射昂丹司琼、头孢曲松和 2 升 0.9%生理盐水。
30分钟后,患者呼吸急促加重,并出现呼吸困难、低氧血症和发绀。予面罩吸氧,氧饱和度83%。改用高流量鼻导管吸氧,静脉给药低塞米松、万古霉素。
40分钟后,收缩压降至70mmHg,足背脉搏微弱。静脉给药去甲肾上腺素、咪达唑仑、依托咪酯和芬太尼,气管插管并开机械通气,开始连续输注异丙酚。
患者持续低血压,出现弥漫性紫癜性皮疹,予一剂哌拉西林-他唑巴坦,给予 1 升 0.45% 生理盐水和 150 meq碳酸氢钠,20 分钟后,继续静脉输注去氧肾上腺素,7 分钟后输注加压素。患者遂即送往本院 ICU。
入院后家属代诉,与患者一同就餐的朋友也曾呕吐一次,但并未加重。患者既往有焦虑、抑郁病史,儿童时曾患间歇性耳部感染。无药物过敏,有吸烟史2包/周。
检查:T 40.8°C,P 166 次/分钟,BP 120/53 mmHg,R 28 次/分钟,氧饱和度为 95%,机械通气,Fio 2为 50% 。瞳孔等大等圆,对光有反应。股动脉搏动可扪及,但外周搏动未扪及,手指冰冷。
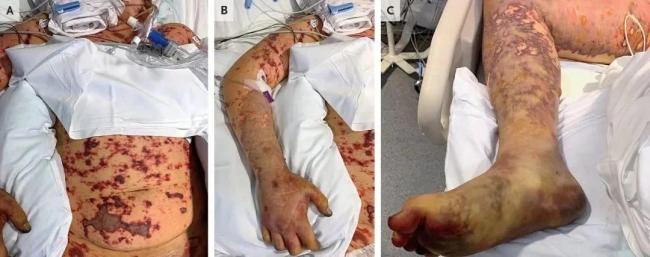
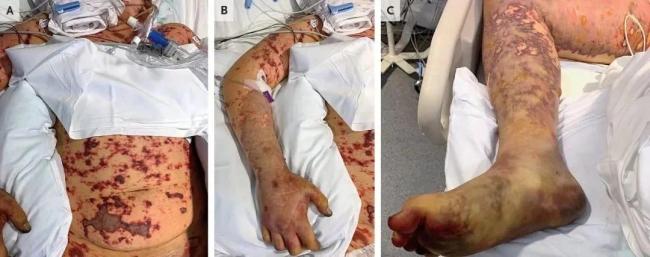
静脉穿刺部位和中心静脉导管插入部位有弥漫性全身水肿和渗出。面部、胸部、腹部、背部、手臂和腿部出现弥漫性网状紫癜性皮疹,手掌和足底除外(如图)
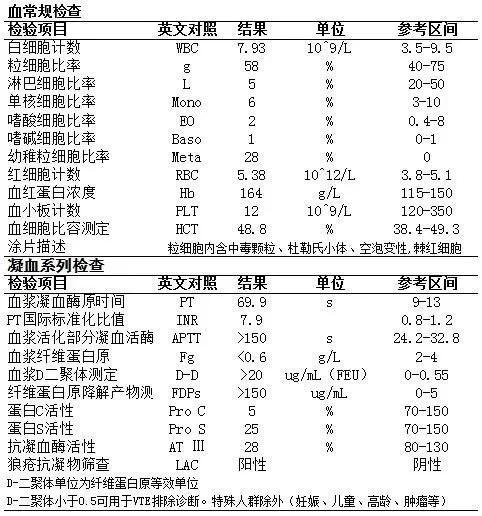
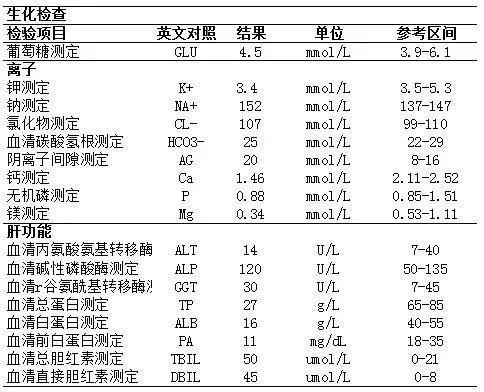
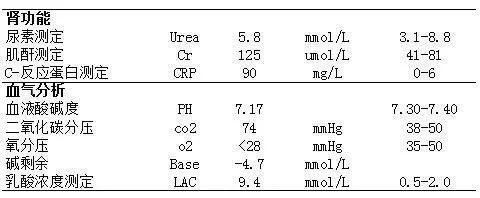
部分实验室检查结果:
病人最可能的诊断是什么?如何明确诊断?下一步如何治疗?